Боль в спине — понимание с позиции современной медицины
Внимание! Данная статья не призывает заниматься самолечением и самодиагностикой, не носит рекламного характера и служит исключительно просветительским целям. Несмотря на акцент на болях в области поясницы в целом все написанное применимо в контексте болей и в других отделах позвоночника.
Синдром боли внизу спины (боли в поясничном отделе позвоночника, БВС) – одна из самых распространенных патологий во взрослой популяции и, по некоторым данным, встречается более чем у 80 % населения. Острый болевой синдром длится до 6 недель, подострое течение – до 12, хронической БВС считается при длительности более 3 месяцев. По данным российских исследований острую боль внизу спины испытывали хотя бы единожды в течение жизни до 90 % населения.
Боли в поясничном отделе позвоночника (БВС): причины и лечение
Жалобы на БВС могут быть вызваны: перегрузками мышц и связочных структур, патологией костной ткани и фасеточных (межпозвонковых) суставов, поражением тазобедренного сустава, органов малого таза и брюшной полости. В формировании хронической БВС часто играют роль психологические факторы: стресс, депрессия и тревожность. Существуют определенные генетические патологии (нервно-мышечные заболевания), основным и единственным проявлением которых может быть болевой синдром в мышцах спины.
Подписывайтесь на наш аккаунт в INSTAGRAM!
Около 80–85 % случаев БВС – неспецифическая боль, причинами которой являются проблемы мышц, фасеточных (межпозвонковых) суставов, связочного аппарата крестцово-подвздошного сустава. В 10–15 % случаев боль радикулярная («отдает» по нерву), сопровождает симптомы сдавления корешка нерва или стеноз позвоночного канала – в таких случаях чаще всего будет слабость мышц и нарушение чувствительности части кожи (соответственно «питанию» нервом). До 1–5 % приходится на специфическую боль, связанную с патологией костной ткани (переломы, опухоли и т.д.), суставных и околосуставных (ревматологические заболевания) и отдаленных структур (отраженные висцеральные боли, аневризма аорты и т.д.), с нервно-мышечными заболеваниями.
При специфической боли, которая требует углубленного обследования и консультации соответствующих специалистов, разработана система «красных флажков» – симптомы, которые требуют особой настороженности:
1. возраст пациента старше 50–55 лет или младше 18–20 лет;
2. боль не связана с движением, сочетается с болевым синдром в другой локализации и/или носит
3. распространенный характер (страдает более одного корешка); серьезная травма позвоночника или связь начала заболевания с предшествующей травмой;
4. устойчивая лихорадка;
5. наличие онкологического заболевания в анамнезе;
6. необъяснимая потеря массы тела;
7. неослабевающая ночью или постоянно прогрессирующая боль в спине;
8. нарастающие неврологические симптомы – недержание мочи или затрудненное мочеиспускание, «седловидная» потеря чувствительности в области анального отверстия и промежности, двусторонняя слабость и/или онемение нижних конечностей, импотенция);
9. пульсирующее образование в брюшной полости;
10. боль в спине, усиливающаяся в состоянии покоя;
11. иммуносупрессия, вирус иммунодефицита, наркотическая зависимость;
12. длительный прием глюкокортикоидов (гормонов);
13. наличие системных заболеваний;
14. нарастание болевого синдрома с течением времени;
15. отсутствие облегчения и уменьшения боли в спине после пребывания в положении лежа;
16. интенсивная и ежедневная боль преимущественно в грудном отделе позвоночника;
17. деформация позвоночника, сформировавшаяся за короткий срок;
18. страдает общее состояние больного с длительным недомоганием.
Больные с радикулярной болью (т.е. по ходу корешка нерва) требуют консультации невролога и нейрохирурга с обязательным дополнительным инструментальным обследованием: МРТ (чаще всего) или КТ (реже т.к. плохо визуализирует возможные грыжи) по назначению специалиста. В сложных ситуациях имеет смысл провести миографию (обычно игольчатую) – но это исключительно по назначениям врача.
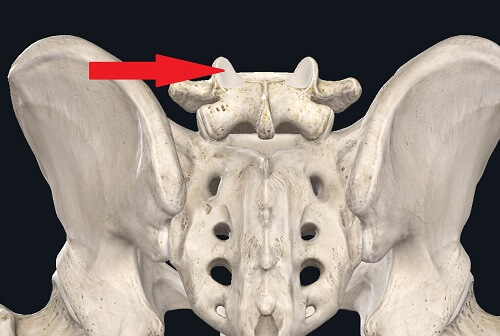
Фасеточный болевой синдром составляет до 30 % всех случаев БВС. Он обусловлен изменениями, характерными для артроза межпозвонковых суставов. Фасеточный синдром может присутствовать при других болезнях – спондилоартриты (псориатический, болезнь Бехтерева), ревматоидный артрит, подарга и другие метаболические нарушения, последствия травматических повреждений. По мнению специалистов, частота поражения фасеточных суставов при боли в спине достигает 40–85 % и увеличивается с возрастом.
В норме суставные поверхности и капсулы этих суставов допускают определенный объем движений с небольшой амплитудой. Однако, изменение высоты и плотности межпозвонкового диска или изменения осанки с формированием чрезмерного прогиба (гиперлордоза) в поясничном отделе приводят к тому, что обычные движения в позвоночнике превышают физиологические возможности фасеточных суставов, повышая нагрузку на них и увеличивая натяжение суставных капсул. Эти суставные структуры имеют хорошее «нервоснабжение» (иннервацию), поэтому при их поражении формируется стойкое раздражение болевых рецепторов.
Клинически фасеточный синдром обычно проявляется болью в поясничном отделе позвоночника над пораженным суставом; боль «отдает» в область бедра или паха. В отличие от радикулярного синдрома, фасеточная боль не распространяется ниже подколенной ямки. Характерна динамика боли в течение дня. Часто появляется утром и уменьшается после двигательной активности (пациенты отмечают что «требуется расходиться»). Но затем обычно снова усиливается после длительной статической нагрузки, разгибании в поясничном отделе, наклона и ротации в больную сторону, перемене положения тела и облегчается при легком сгибании, в положении сидя, при опоре на перила или стойку, в положении лежа на ровной поверхности слегка согнув ноги в тазобедренных и коленных суставах.
Те самые фасеточные — межпозвонковые — суставы.
Боль, связанная со спазмом мышц, является второй по частоте встречаемости и обычно также зависит от динамических и статических перегрузок в связи с изменением осанки. Иногда бывают вторичные мышечные спазмы – за счет локальной нестабильности позвоночно-двигательного сегмента (два позвонка и диск между ними), что обычно дополнительно сопровождается фасеточным болевым синдромом. Мышечную боль достаточно легко диагностировать после определения конкретной страдающей мышцы – боль усиливается при растяжении или нагрузки на эту отдельную мышцу в определенном движении.
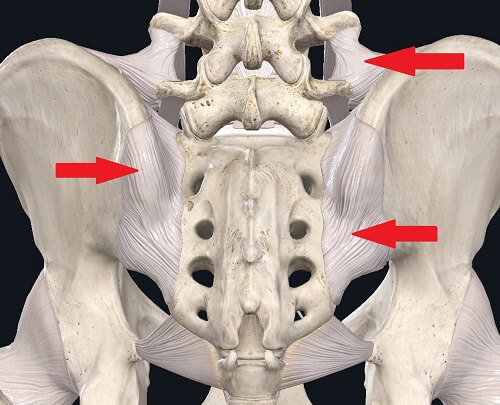
Боль в области крестцово-подвздошного сустава также может иметь острое или хроническое течение. Причина болевого синдрома до конца не ясна. Считают, что боль может возникать при растяжении капсульно-связочного аппарата сустава, гипер- или гипомобильности и изменении биомеханических нагрузок и движений в суставе, которое приводит к воспалению.
Связки крестцово-подвздошного сустава.
Небольшое summary + несколько дополнений
Есть огромное число причин для болей в пояснице. Чаще всего боль неспецифическая, локальная, связана с динамической перегрузкой и/или воспалением в области межпозвонковых (фасеточных) суставах, с растяжением связок крестцово-подвздошного сустава или со спазмом мышц, и не требует в целом специфического обследования типа МРТ/КТ.
Согласно отечественным рекомендациям (которые, кстати, достаточно грамотно написаны – именно по боли внизу спины для врачей общей практики) рентген рекомендуется делать только в случае сохранения болей дольше месяца или при постоянных рецидивах.
Надо не забывать о возможности боли в пояснице из-за артроза тазобедренного сустава – в таком случае может меняться вся биомеханика нижней конечности и таза, вторично перегружая поясницу. В таком случае лечить поясницу бесполезно.
Лечение
Выбор тактики лечения в первую очередь зависит от понимания патогенеза болевого синдрома. В его основе всегда лежит воспалительный компонент. В масштабных плацебо-контролируемых исследованиях подтверждена эффективность назначение нестероидных противовоспалительных средств, как «золотого стандарта» лечения острых болевых синдромов. Целесообразно назначение препарата в среднем на 3–4 недели в зависимости от интенсивности и длительности боли, однако, курс должен составлять не менее 2 недель.
Т.к. помимо более быстрого достижения обезболивающего эффекта, необходимо купирование воспалительного процесса, которое требует более длительного срока лечения. В таких случаях обычно дается несколько большая доза на первые 3-5-7 дней (ради обезболивания + противовоспалительного эффекта), далее доза снижается для поддержания противовоспалительного эффекта.
Подписывайтесь на наш канал Яндекс Дзен!
Консервативное лечение неспецифической БВС разнообразно. Медикаментозная терапия при БВС включает назначение трициклических антидепрессантов (уровень доказательности В), миорелаксантов (уровень доказательности В), НПВП (уровень доказательности В), парацетамола (уровень доказательности В). Из немедикаментозных методов доказано эффективной является лечебная физкультура (уровень доказательности В), мануальная терапия (уровень доказательности В), психотерапия на этапе реабилитации после устранения органической причины (уровень доказательности В).
Не рекомендуют ограничивать повседневную двигательную активность и использовать корсеты, так как это может привести к увеличению сроков болевого синдрома.
Итого про лечение
1. Не надо лечиться самостоятельно. Врачи общей практики, некоторые ортопеды-травматологи и неврологи – вот специалисты, которые (по идее) должны уметь осмотреть пациента с болью в спине и назначить лечение.
2. Стандартной терапией являются противовоспалительные и обезболивающие средства + миорелаксанты в случаях выраженного спазма мышц. При явлениях нестабильности миорелаксанты могут ухудшить ситуацию, поэтому не всегда их применение целесообразно.
3. В случаях выраженного болевого синдрома могут применяться гормональные средства (даже без явлений сдавления нервов). От нескольких капельниц ничего плохого не будет, поэтому бояться их не надо. Но длительного приема следует избегать + ни в коем случае не применять их самостоятельно.
4. Витамины группы В, «сосудистые» препараты и т.д. не входят даже в отечественные стандарты лечения и не имеют какой-либо доказательной базы при болях в спине.
5. Применение корсетов практически всегда нецелесообразно, как и ограничение повседневной активности. Именно повседневной бытовой – идти в спортзал с болями в спине или разгружать машину с мешками цемента не стоит.
6. Наилучшей долгосрочной стратегией профилактики является модификация образа жизни – снижение массы тела, коррекция сопутствующих заболеваний типа ожирения или плоскостопия, рациональные физические нагрузки. На этапе от «болит не так остро, могу двигаться» до «не болит, хочу профилактики» одним из самых правильных выборов является лечебная физкультура под контролем адекватного реабилитолога/врача ЛФК
7. Применимость физиотерапии оставлю на совесть врачей. Могу лишь отметить, что доказанных и применяемых методов в тех же США я лично в литературе встречал два — фонофорез с гидрокортизоном и ударно-волновую терапию.
Так как у меня есть второй сертификат мануального терапевта – я могу написать о мануальной терапии в рамках лечения болей в спине. Ниже будут частично мои мысли, частично – информация из рекомендаций.
Мануальная терапия – набор манипуляций, которые могут быть эффективны (а могут и не быть) при болях в спине. То есть это именно навык, который хорошо дополняет основную специальность типа травматологии и ортопедии, неврологии или спортивной медицины и ЛФК. Из этого следует два момента.
Во-первых, с моей лично точки зрения, мануальная терапия не должна быть отдельной специальностью – особенно сейчас, когда ее можно получить единственным сертификатом после института. У нас же нет отдельных специалистов по инъекциям внутрь сустава, по капельницам, по назначению ортезов – соответственно несколько неправильно, что мануальная терапия получила отдельный сертификат.
Подписывайтесь на наш канал VIBER!
Во-вторых, судя по рекомендациям как нашим, так и буржуйским, мануальная терапия по эффективности не уступает, но и не превосходит другие методы лечения, в том числе лекарственную терапию или лечебную физкультуру. Из моего опыта и моей практики МТ не имеет долгосрочного эффекта. Долгосрочный – только модификация образа жизни и лечебная физкультура или вообще физическая активность. Фактически МТ кому-то поможет, кому-то нет. И она не имеет никакого профилактического действия, так как это всего лишь один из методов лечения болей в спине. Единственным НО тут можно указать только один вариант по моему мнению – если вы регулярно занимаетесь с врачом по лечебной физкультуре, и он сам, имея сертификат мануального терапевта, периодически комбинирует ее с лечебной физкультурой. Тут по логике должен быть достаточно хороший эффект.
Повторюсь, хоть это и было сказано выше – психологический/психический статус может быть ассоциирован с появлением и наличием болей в спине.
Нервно-мышечные болезни могут иметь в проявлениях только боли в спине – чаще всего такие пациенты много лет страдают болями в спине с кратковременным эффектом от различных мероприятий.
Если боль локально только в спине – не стоит бежать делать МРТ, скорее всего это не требуется, и врачу хватит рентгена.опубликовано econet.ru.
Материалы носят ознакомительный характер. Помните, самолечение опасно для жизни, за консультацией по поводу применения любых лекарственных препаратов и методов лечения обращайтесь к врачу.
Задайте вопрос по теме статьи здесь
P.S. И помните, всего лишь изменяя свое сознание - мы вместе изменяем мир! © econet
Источник: https://econet.by/
Понравилась статья? Напишите свое мнение в комментариях.Подпишитесь на наш ФБ: , чтобы видеть ЛУЧШИЕ материалы у себя в ленте!

Добавить комментарий